Nella continua ricerca per stare meglio dalla mia spossatezza e stanchezza estrema , che peggiora di anno in anno (la diagnosi , attualmente confermata da tutte le disfunzioni sistemiche che ho, a partire dal sistema immunitario e ora anche dagli esami di endocrinologia sul livello di cortisolo, l’ormone che letteralmente ci tiene in piedi, è di Chronic Fatigue Syndrome), anche su consiglio di un amico, mi sono rivolto a Endocrinologia a Padova (con visita privata).

Devo dire che è molto triste constatare che una insufficienza surrenalica nella produzione di cortisolo era stata esclusa nel 2011 con esami poco sensibili, ovvero la semplice misurazione del cortisolo plasmatico alle 8 e alle 18, quando invece in più pubblicazioni , soprattuto in casi di stanchezza cronica , si dice che un esame poco sensibile può dare esito negativo (tutto bene) anche se le cose non vanno bene (interessante l’ottima pubblicazione “The diagnosis and treatment of Central Hypoadrenalism“.
Ho eseguito quindi su consiglio di endocrinologia esami molto costosi (oltre 250 euro di ticket solo per la prima routine) che a me sembravano essere andati bene e che invece mostrano che il mio corpo produce poco ACTH , che è un ormone in presenza del quale viene prodotto il cortisolo.
Il valore del mio cortisolo alle 8 era ai limiti della soglia minima, e come mostrato nel grafico, il mio cortisolo inizia già basso e finisce al minimo già alle 15 (che infatti è l’orario limite in cui riesco a rimanere a lavoro).

In pratica, dal 15 dicembre sto assumendo cortisone a basso dosaggio tutti i giorni ma al momento (due settimane sono troppo poche, mi dicono) ho degli effetti collaterali non piacevoli:
– una sensazione di tristezza e depressione (vedi anche questo articolo in inglese), purtroppo ben documentata in PubMed (“Cortisol and depression : three questions for psychatry e “Cortisol, serotonin and depression: all stressed out ?“);
– eccessiva ritenzione idrica (sembro l’omino della Michelin e sicuramente questo è indice di squilibrio) ; sono ingrassato di circa 2kg;
– ondata di acidità di stomaco e reflusso gastro-esofageo (soffro di ernia iatale ed esofagite di livello A scala di Los Angeles);
– indebolimento muscolare;
– stanchezza la mattina fino alle ore 11 circa, assumendo il cortone acetato alle 7
– il pomeriggio sono meno stanco di prima, ma sono più irascibile e mi arrabbio facilmente senza motivo, cercando di rimanere da solo;
– la sera riesco ad essere più sveglio ma alle volte faccio fatica ad addormentarmi anche se mi sento stanco e agitato;
– peggioramento degli effetti collaterali del Provigil (modafinil), ovvero agitazione, tachicardia, disidratazione;

Da quello che ho letto nelle riviste scientifiche , le ghiandole surrenali impiegano circa tre settimane prima di smettere di produrre il cortisolo in presenza di cortisolo esogeno (come è nel caso di quello che sto assumendo), quindi potrebbe essere che questo sia un periodo temporaneo. L’idea di dover prendere un farmaco a vita tutti i giorni tuttavia non mi fa piacere, e d’altra parte alcuni studi dicono che il dosaggio che mi è stato consigliato, anche se fa parte di un protocollo, è eccessivo e che una dose inferiore (meno di 15 mg) può dare effetti positivi senza inibire la produzione endogena delle surrenali .
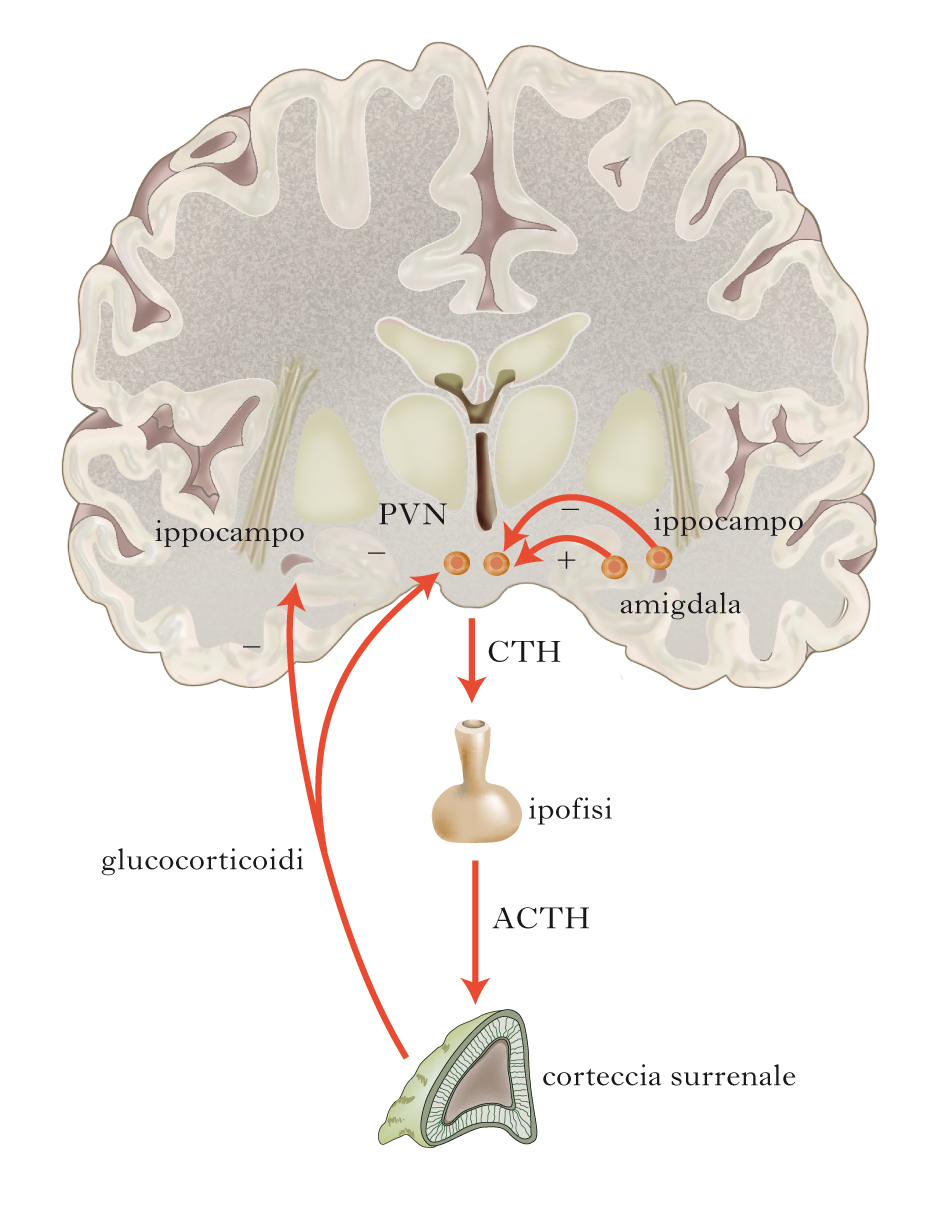
Lo studio, molto interessante, è “Diagnosis and treatment of hypothalamic-pituitary-adrenal (HPA) Axis Dysfunction in Patients with Chronic Fatigue Syndrome (CFS) and Fibromyalgia (FM)” che invito chi è ammalato di CFS e fibromialgia a leggere, per le utili considerazioni che condivido in pieno e che farò leggere al prof. Betterle con l’umiltà di chi non è medico ma se possibile vorrebbe che la funzionalità delle proprie ghiandole surrenali non venisse soppressa del tutto per sempre.
In particolare nello studio si legge: “Because physiologic doses of cortisol (<15 mg) do not increase levels beyond normal levels, it is exceedingly safe and is not associated with adverse effects associated with pharmacological doses of corticosteroids, including adrenal suppression, bone loss and immune suppression. As opposed to pharmacological doses of corticosteroids, physiological doses (< 15 mg) of cortisol have been shown not to cause adrenal suppression ) and have been shown to actually improve HPA axis function ). This is counterintuitive to what physicians are taught and have found with higher pharmacological doses of glucocorticoids. Also, physiologic doses of cortisol have been shown to improve cellular and hormonal immunity, including natural killer cell activity , which has been found to be a consistent abnormality in CFS patients (85-88). This is also counter-intuitive to physicians because of the well-known immune suppression that is seen with pharmacological doses of corticosteroids. The longest randomized placebo controlled studies (over 2 years) that assessed bone loss with the use of low dose corticosteroids (= equivalent to 40 mg of cortisol) have demonstrated that there is no significant increase in bone loss vs. placebo with such treatment . The fact that these studies, while considered low dose, were considerably higher than the recommend doses for CFS and FM patients, demonstrates that using cortisol supplementation at doses less than 15 mg would not have any adverse effects on bone loss.
Low physiologic doses of cortisol (<15 mg) carry little risk and have
a risk/benefit ratio that compares favorably to treatments that are considered standard therapies for CFS and FM, including antidepressants, NSAIDS, muscle relaxants and low-dose narcotics.”
Già nel 1998 lo studio apparso su PubMed “Low-Dose Hydrocortisone for Treatment of Chronic Fatigue Syndrome” mostrava che l’uso di idrocortisone a basse dosi era associato con un miglioramento nella sintomatologia della CFS, tuttavia nelle conclusioni si dice chiaramente che l’effetto soppressivo sulle attività delle ghiandole surrenali ne preclude il suo utilizzo pratico nella CFS.
I primi giorni di marzo la prossima visita dove porterò i risultati del prossimo test del cortisolo salivare, previsto per metà febbraio. Prima di allora però , spero di non stare come sto in questi giorni, perché sarebbe davvero dura. Auguri di un felice 2015 a tutti i lettori del mio blog.
EDIT: in seguito la terapia è stata aggiustata , diminuendo gli effetti collaterali negativi , con nuovo campionamento del cortisolo salivare per aumentare la frequenza delle somministrazioni. Ciononostante alla fine ho deciso di scalare e abbandonare questa terapia, che mi ha tolto la sonnolenza sì , durante l’assunzione, ma ha accentuato la fatica neurologica.

Buon anno 🙂 … E speriamo bene!!!
Ciao credo di avere anche io la stanchezza cronica che mi colpisce prinpalmente, notato da 2 anni, in estate…. non so come combatterlo..
Come ti capisco !purtroppo anch’io dopo tre anni di esami ed visite vari ho avuto come diagnosi deficit surreale ipofisario ..quindi convivo con stanchezza ,mancanza di lucidità,insonnia,depressione,tachicardia( eutirix100).. io che ero così attiva e in gamba. ed ora è molto difficile ritrovarmi in questa nuova situazione. tu sei molto bravo in specifico nel raccontare .
continua così.